Leptospirose
| Causes | Leptospira interrogans |
|---|---|
| Transmission | Transmission par contact (d) |
| Incubation min | 6 j |
| Incubation max | 20 j |
| Symptômes | Fièvre, myalgie, céphalée, empoisonnement (d), insuffisance rénale, myocardite, exanthème, coagulation intravasculaire disséminée et frissonnement (en) |
| Traitement | Hémodialyse, administration parentérale (en), antibiotique, plasmaphérèse, hémoperfusion (d), ultrafiltration, hémostatique (en) et inhibiteur de protéase |
|---|---|
| Médicament | Benzylpénicilline, céfotaxime, ceftriaxone, amoxicilline, pentoxifylline, aprotinin (en) et etamsylate (en) |
| Spécialité | Infectiologie |
| CIM-10 | A27 |
|---|---|
| CIM-9 | 100 |
| OMIM | 607948 |
| DiseasesDB | 7403 |
| MedlinePlus | 001376 |
| eMedicine |
220563 emerg/856 ped/1298 |
| MeSH | D007922 |
| MeSH | C01.252.400.511 |
| Patient UK | Leptospirosis-weils-disease |
Les leptospiroses sont des maladies infectieuses, de gravité variable, dues à des bactéries du genre Leptospira, ordre des spirochètes.
Ce sont des anthropozoonoses, maladies communes aux humains et aux animaux (mammifères). Les réservoirs principaux sont les rongeurs sauvages (porteurs sains), puis les chiens et les animaux de rente (porc[1], chevaux, bovins...). Ces animaux excrètent les bactéries pathogènes dans leur urine, qui contamine le sol et les eaux, source directe ou indirecte des infections humaines (activités en eaux douces ou usées). Il n'existe pas de transmission interhumaine.
La maladie se retrouve partout dans le monde, plus souvent en zone tropicale humide. En France métropolitaine, elle est relativement peu fréquente chez les humains (autour de 0,5 cas par cent mille habitants et par an), alors qu'en France d'outre-mer elle est beaucoup plus fréquente (jusqu'à 150 cas par cent mille habitants Nouvelle-Calédonie).
La grande variété des signes cliniques, la diversité des organes touchés, l'absence ou la lenteur de biologie spécifique rendent le diagnostic difficile. Il existe un traitement antibiotique efficace, y compris sur les formes graves. La vaccination des humains n'est recommandée que pour des risques professionnels, au cas par cas. Chez le chien, la vaccination contre la leptospirose fait en revanche partie des principales recommandées.
Historique[modifier | modifier le code]
La forme grave et humaine de la maladie a été décrite par le médecin allemand Adolf Weil en 1886 comme « une forme bruyante d'ictère flamboyant » (jaunisse intense), dans un article médical intitulé « Au sujet d’une maladie infectieuse caractéristique qui provoque splénomégalie, néphrite et ictère », d'où son ancien nom de maladie de Weil.
Rétrospectivement, on peut penser à une infection par le sérovar icterohaemorragiae, qui donne les formes graves et complètes de la maladie. Toutefois, au XXIe siècle, on ne considère plus qu'une forme clinique particulière corresponde à une forme type du leptospire en cause. N'importe quelle forme clinique peut être due à n'importe quel sérovar ou sérotype[2], et tout type de sérovar peut être responsable d'une forme bénigne, sévère ou mortelle[3].
Bactéries[modifier | modifier le code]
Le premier agent causal L. icterohaemorragiae a été découvert au Japon par Inada et Ido en 1914, qui reproduisent aussi l'atteinte hépatique chez le cobaye. Presque simultanément, cette découverte est confirmée durant la Première Guerre mondiale sur les fronts de guerre par les Allemands, les Français (Auguste Pettit isole la souche Verdun), et les Britanniques (dans les Flandres).
En 1916, Costa et Troisier montrent que la maladie peut évoluer en atteinte méningée où l'ictère est absent (formes non ictériques). En 1918, Martin et Pettit mettent au point un séro-diagnostic dont le principe est toujours utilisé au début du XXIe siècle.
Par la suite, de nombreuses autres bactéries proches, également responsables de troubles analogues, ont été découvertes. Durant la première moitié du XXe siècle, chaque auteur a cru possible d'attribuer une forme clinique particulière à chaque découverte. Ces variétés cliniques et bactériologiques, sans parallélisme strict et constant entre les deux, et selon les zones géographiques et les circonstances, expliquent la multitude de dénominations historiques des leptospiroses.
Par exemple, Nicolas Petrovitch Wassilieff ou Vassiliev (1852-1891), médecin-chef à Saint-Pétersbourg, traita également du sujet, d'où le nom de maladie de Vassiliev. Près d'une centaine de dénominations ont été utilisées, parmi les plus connues : leptospirose canicolaire (L. canicola), fièvre des marais (L. grippo-typhosa), fièvre de 7 jours du Japon (L. hebdomadis), maladie des porchers ou des fruitières (L. pomona), fièvre de la canne à sucre (L. australis), fièvre automnale du Japon (L. autumnalis), fièvre de la ferme laitière ( L. Hardjobovis), etc.
La biologiste française Berthe Kolochine-Erber, chef de laboratoire à l'Institut Pasteur, a mené pendant plus de 50 ans d'inlassables recherches sur les leptospires.
Ces bactéries survivent très bien dans les milieux tels que la boue (la leptospirose comme cause possible des fièvres, ictères et néphrites dites des tranchées de la première guerre mondiale[4]). Selon Noguchi (1918) ce sont des parasites, qui ne peuvent pas se multiplier dans l'eau, elles meurent en 7 jours dans de l'eau distillée. Buchanan (1927) en trouve en quantité considérable dans un biofilm boueux formé sur le plafond de galeries de mines ; Alston (1935) dans la vase des égouts[4].
Dans les années 1940, la question de l'unification ou de la dissociation des leptospiroses se pose[5]. En effet, un même germe peut provoquer chez l'homme deux affections différentes (ictère infectieux à rechute et une méningite aigüe) ; par ailleurs une même forme clinique peut être provoquée par deux leptospires différents. Enfin sont répertoriés dans la nature des leptospires non pathogènes, tandis qu'on découvre que la leptospirose du chien due à L. canicola peut aussi toucher l'homme. Une réponse sera de distinguer entre la leptospirose dite majeure (forme classique) et toutes les autres dites mineures[6]. À partir des années 1980 cet usage se perd. La question se pose désormais en termes de génétique moléculaire (recherches toujours en cours).
Réservoirs[modifier | modifier le code]
En 1915, le japonais Miyajima retrouve le leptospire d'Inada et Ido chez le rat, qui est alors considéré comme le réservoir des leptospires. Après la Première Guerre mondiale, en Europe, 40 % des reins du rat gris Rattus norvegicus sont porteurs de leptospires virulents pour l'homme, seuls 8 % du rat noir Rattus rattus en portaient[4]. Les petits rongeurs apparaissent comme des porteurs sains. Des études montrent qu'ils représentent 30 à 40 % de la population des rongeurs des villes ou des champs : au Japon, 39,5 % des campagnols Microtus montebelli [4], en Grande-Bretagne jusqu'à 41 % des rats, de même en Australie, avec le rat indigène Rattus culmorum[7].
En 1931, Klarenbeek découvre L. canicola chez le chien. De proche en proche, en étudiant des cas humains, on découvre de nouvelles contaminations par de nouveaux variants de leptospire et de nouveaux réservoirs : porc, bœuf, renard.., et on a d'abord cru que chaque leptospire avait son propre réservoir. En fait, certains leptospires sont plus fréquemment associés à une espèce animale particulière, mais toutes les espèces de mammifères peuvent être infectées par tout leptospire pathogène.
Bactériologie[modifier | modifier le code]

Le genre Leptospira (ordre des Spirochætales) comprend des espèces saprophytes, non pathogènes, qui vivent dans le sol et l'eau douce, et qui n'infestent pas les animaux (comme L. biflexa). Au cours de l'évolution, des espèces ont divergé pour s'adapter aux tubules rénaux des mammifères, d'abord sans provoquer de maladies (micromammifères), puis en provoquant des leptospiroses (homme et animaux domestiques)[8].
L'agent pathogène responsable de la leptospirose est la Leptospira interrogans. En 2017, le genre Leptospira comprend 22 espèces, dont 10 pathogènes, et plus de 300 sérovars selon leurs antigènes de surface, répartis en 24 sérogroupes[9]. Les plus importants sérogroupes sont : icterohaemorragiae, canicola, pomona, australis, grippotyphosa, hyos, sejroe.. Cette diversité rend plus difficile la conception de vaccins efficaces contre l'ensemble des leptospiroses.
La bactérie Leptospira mesure de 6 à 20 micromètres de long et 0,1 de diamètre. Elle est aérobie et se cultive lentement à 27-30° sur des milieux spéciaux. Elle se présente comme un filament spiralé, flexible, mobile, avec des extrémités en crochet, et un endoflagelle terminal fait d'une paire de flagelles périplasmatiques. Cette structure lui assure mobilité et rapidité expliquant sa large diffusion tissulaire et à sa capacité d'échapper à certains mécanismes de défenses immunitaires comme la phagocytose.
Depuis le début du XXIe siècle, une nouvelle classification basée sur le génome tend à se surajouter à la classification basée sur les antigènes.
Chez l'animal[modifier | modifier le code]
Réservoirs[modifier | modifier le code]
Le réservoir des Leptospira est principalement le rat et les rongeurs sauvages, puis le chien et le porc. De nombreux autres mammifères peuvent être porteurs : ragondins, furets[4], renards, chevaux, bovins, porcins, chats. Les rats sont le réservoir préférentiel de L. Icterohaemorrhagiae[10], les souris (Mus musculus) de L. Ballum, les campagnols de L. Grippotyphosa... Les chauve-souris de L. Cynopteri et L. wollfi[11]. Généralement, les animaux infectés sont des porteurs sains qui hébergent des leptospires dans leurs tubules rénaux. Durant leur vie entière, ces animaux éliminent des leptospires dans leurs urines en contaminant le sol et l'eau[3].
Leptospirose animale[modifier | modifier le code]
Chez les animaux domestiques, le chien et le porc sont les plus sensibles, ils peuvent être porteurs ou malades, et transmettre indirectement la maladie à l'homme, comme la fièvre des porchers (L. Pomona).
L'homme et ses animaux domestiques apparaissent comme des hôtes accidentels, venant s'interposer dans un cycle sauvage naturel leptospires-micromammifères-sols humides.
Outre la transmission environnementale comme chez l'homme, il existe chez l'animal d'autres modes de transmission possibles : in utero (de la mère au fœtus), sexuelle, allaitement maternel[9].
Leptospirose canine[modifier | modifier le code]
Elle est due classiquement à Leptospira canicola, mais aussi à L. interrogans icterohæemorrhagiæ, L. Australis, L. pomona, L. grippotyphosa... Les chiens s'infectent par voie cutanée ou muqueuse à partir de l'urine fraîchement émise par un autre chien.
Le chien malade présente rapidement une fièvre accompagnée de violents vomissements, sous deux formes :
- Dans la maladie de Stuttgart (typhus du chien ou gastro-entérite hémorragique), la fièvre est sévère, avec prostration intense, suivie de signes hémorragiques. En l'absence de traitement, le chien meurt dans les 24 heures.
- Dans la maladie de Weil (forme ictéro-hémorragique, comme chez l'homme), la fièvre et l'abattement sont moins violents, mais les vomissements restent incessants. Après quelques jours, une atteinte hépatique se manifeste par un ictère flamboyant (jaunisse intense) suivi par des troubles hémorragiques et rénaux. À partir de là, le chien succombe en 3 à 6 jours.
Chez les chiens survivants, la maladie évolue vers des formes subaiguës ou chroniques (atteintes hépatiques ou rénales). Il existe aussi des formes moins fréquentes (atteintes pulmonaires, oculaires, nerveuses, musculaires...). Ces chiens, guéris ou pas, peuvent continuer d'excréter des leptospires dans les urines de façon prolongée (des mois à des années).
Le traitement repose sur l'antibiothérapie.
Il existe un vaccin vétérinaire, très utilisé pour les chiens, dirigé contre L. canicola et L. icterohæmorrhagiæ. Toutefois cette vaccination n'empêche pas l'état de porteur sain, et ne protège pas forcément contre les autres leptospiroses. Elle se fait annuellement chez le chien, voire tous les 6 mois chez les chiens exposés. Ce vaccin peut être associé à d'autres : du bivalent (leptospirose et rage) jusqu'à l'hexavalent (contre 6 maladies du chien)[12]. De nouveaux vaccins protègent contre jusqu'à quatre sérogroupes : L. interrogans canicola, L. interrogans icterohaemorrhagiae, L. interrogans australis et L. kirscheneri grippotyphosa[13].
Autres[modifier | modifier le code]
Chez les bovins et les ovins la leptospirose peut entrainer des pertes économiques pour l'éleveur (troubles de la reproduction du bétail, baisse de production de lait...). En France, une étude de 2014 montre que les sérovars les plus fréquents à cette date, chez les chiens et les bovins, sont L. Australis et L. Grippotyphosa[14]. Les moutons sont le réservoir préférentiel de L. hardjo et L. Pomona[11].
Chez les chevaux, la leptospirose se manifeste par des complications oculaires (inflammations).
Épidémiologie humaine[modifier | modifier le code]
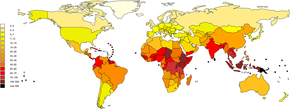
Distribution géographique[modifier | modifier le code]
C'est la plus répandue des anthropozoonoses, car elle est présente partout dans le monde (sauf en Antarctique). Elle est plus fréquente en zone tropicale et subtropicale, en climat chaud et humide, les bactéries survivant plus longtemps dans l'eau boueuse tiède. L'Asie est particulièrement touchée (Japon, Viet-Nam, Indonésie, Inde, Thaïlande). En Afrique (Zaïre, Sénégal, Cameroun, Gabon...) cette maladie semble beaucoup plus répandue que diagnostiquée, et enfin en Amérique latine (Nicaragua, Salvador, Brésil...). L'OMS estime le nombre mondial de cas annuels à plus de 800 000, dont 48 000 décès en 2013[15].
En Europe occidentale, la France est le pays le plus touché. L'incidence diagnostiquée en France métropolitaine est de l'ordre de 0,9 cas/100 000 habitants sur la période 2014-2016 (600 cas recensés). Les régions Nouvelle-Aquitaine et Île-de-France sont sur-représentées (50 % des cas)[16], ce qui serait lié à leurs réseaux hydrographiques[17]. Cette augmentation se retrouve dans d'autres pays européens[18].
L'incidence est plus élevée dans les DOM-TOM : de 10 fois (La Réunion, Nouvelle-Calédonie) à 30 fois plus (Guyane, Martinique, Guadeloupe, Polynésie)[18]. En 2014, 761 cas ont été recensés outre-mer.
Facteurs favorisants[modifier | modifier le code]
Dans les pays développés, la maladie touche de sept à neuf hommes pour 1 femme, les cas pédiatriques sont rares. Il s'agit principalement d'adultes, âgés en moyenne de quarante ans. La différence s'explique par des activités professionnelles et de loisirs majoritairement masculines. Les risques sont professionnels (travail en eau douce ou en eaux usées) et de loisirs, entre autres les loisirs internationaux (tourisme d'aventure, compétitions sportives en eau douce...). Dans les climats tempérés, comme en France, on observe une augmentation des cas en été et en automne, mais la leptospirose peut s'observer tout au long de l'année. La fréquence est augmentée par les pluies et les inondations[3].

En France métropolitaine, la maladie est due aux loisirs aquatiques dans 75 % des cas : baignades en eau douce, sports nautiques (canoë-kayak, rafting, canyoning, etc.), spéléologie... par projection d'eau contaminée, pêche (blessure par hameçon). Les professionnels sont exposés à plus de risques mais sont mieux protégés : vétérinaires, agriculteurs, employés des abattoirs, égoutiers, jardiniers[3]..
Dans les pays pauvres, la maladie frappe des communautés rurales en zone humide (riziculteurs, pêcheurs en eau douce) et les quartiers misérables (taudis, égouts à ciel ouvert) des grandes villes.
Les leptospiroses semblent favorisées par le changement climatique (réchauffement)[19], la déforestation, l'extension de l'irrigation, l'aquaculture, la création de lacs artificiels[3], et le développement des activités de loisirs en eau douce... Tout ce qui fait la plus grande proximité des rongeurs avec l'homme et ses animaux domestiques en zone humide.
Physiopathologie[modifier | modifier le code]
La porte d'entrée est généralement cutanée ou rarement par voie muqueuse. Une effraction cutanée favorise la pénétration du germe, de même qu'une peau saine ramollie par un séjour prolongé dans l'eau[11]. La contamination se fait le plus souvent par contact avec les eaux stagnantes ou plus rarement par contact avec l'animal (morsure, contact direct avec des urines contaminées). La contamination par les muqueuses chez l'homme peut se faire par projection d'eau souillée dans la bouche, le nez ou les yeux (conjonctives).
Après leur pénétration cutanée ou muqueuse, les leptospires passent dans le sang et peuvent migrer dans tous les tissus. La durée de l'incubation et la gravité de l'infection dépendent de la quantité de leptospires inoculant la maladie. Plus cette quantité initiale est forte, plus l'incubation est courte et la maladie grave.
La phase septicémique est celle où les leptospires se multiplient dans le sang et lèsent les petits vaisseaux par vascularite (apparition d'une fièvre sévère avec douleurs diffuses), puis survient une phase tissulaire où les leptospires se fixent plus ou moins au niveau de certains organes (foie, rein, cerveau, cœur...), de façon variée et apparemment désordonnée, expliquant la difficulté du diagnostic clinique.
L'atteinte rénale entraine une excrétion de leptospires par les urines, mais à un stade trop tardif pour servir d'aide au diagnostic. La guérison entraine l'arrêt de cette élimination, il n'existe pas de porteur sain chez l'homme, ce dernier n'est pas en lui-même un réservoir de transmission.
Manifestations cliniques[modifier | modifier le code]
La maladie se présente sous des formes variées, qui rendent son diagnostic difficile. Cliniquement, il est plus facilement évoqué si la maladie survient en été, avec la notion d'une exposition professionnelle ou de loisir au cours d'activités en eaux douces ou sur les berges.
L'incubation dure 7 à 14 jours (extrêmes de 2 à 21 jours).
Forme classique : maladie de Weil ou leptospirose ictéro-hémorragique.[modifier | modifier le code]
Il s'agit de la forme la plus typique et la plus sévère, mais peu fréquente. Elle se manifeste comme un ictère fébrile à rechute. L'ictère est dit « flamboyant », car il associe la rougeur d'une vasodilatation cutanée avec un teint jaune safran[5]. Sa gravité dépend de l'atteinte aigüe hépatique et rénale (hépatonéphrite) qui peut aller jusqu'à des manifestations hémorragiques sévères et une insuffisance rénale aigüe (cette association définit la maladie de Weil historique)[11].
Forme pseudogrippale[modifier | modifier le code]
Elle s'observe plus fréquemment que la forme classique. Le début est brutal avec un état infectieux sévère : fièvre dépassant 39°, frissons, céphalées, accompagné de myalgies et douleurs diffuses prédominant sur les membres inférieurs (douleurs invalidantes des mollets, aggravées à la pression).
L'examen peut montrer une hémorragie conjonctivale, un herpès labial, parfois une hépatomégalie douloureuse, plus rarement un exanthème siégeant sur le tronc.
Cette phase initiale peut durer de 3 à 7 jours où la fièvre se normalise progressivement. En l'absence de traitement, une rechute survient. Les signes initiaux réapparaissent, moins intenses mais accompagnés de signes méningés et de troubles neurologiques. Des complications oculaires plus tardives peuvent survenir, en particulier l'uvéite d'origine immunologique, par auto-anticorps.
Autres formes[modifier | modifier le code]
Dans tous les cas, les deux formes précédentes peuvent s'accompagner ou non d'atteintes rénales, cardiaques, pulmonaires. À cela s'ajoute la variété des formes selon la gravité, qui vont des formes inapparentes et bénignes aux formes très graves avec défaillance multiviscérale mortelle. C'est un des nombreux mystères de cette maladie car on connait mal les raisons de ces différences qui pourraient être : des facteurs de virulence bactérienne, la quantité de bactéries inoculées, les réponses immunitaires propres à l'hôte. La recherche se porte vers des biomarqueurs fiables et prédictifs de ces évolutions.
Depuis 1995, les formes pulmonaires sont apparues comme des formes graves, à la suite d'une épidémie au Nicaragua (en fait exposition commune à un même environnement). Ces atteintes réalisent des inflammations hémorragiques des alvéoles pulmonaires avec détresse respiratoire gravissime (plus de 50 % de mortalité). Quelques cas avaient déjà été décrits en Corée et en Chine, sans attirer l'attention. Depuis cette forme de leptospirose est devenue une des principales causes de fièvre hémorragique dans les pays en voie de développement. La recherche cherche à déterminer s'il s'agit de bactéries plus virulentes ou d'hôtes plus vulnérables (sujets affaiblis et appauvris en zones suburbaines insalubres)[8].
Troubles biologiques[modifier | modifier le code]
Les signes biologiques montrent, de façon diversement associée, une atteinte rénale, hépatique, musculaire, neurologique. Il s'agit d'atteintes non spécifiques qui peuvent évoquer une leptospirose sans la prouver.
Les signes les plus fréquents sont l'augmentation de la créatininémie, une hématurie microscopique, une augmentation des transaminases, une rhabdomyolyse, une thrombopénie[11],
Diagnostic[modifier | modifier le code]
La recherche directe des leptospires n'a plus qu'un intérêt historique, car ses méthodes (examen direct au microscope, mise en culture, inoculation au cobaye...) sont trop difficiles, lentes ou fastidieuses.
En pratique courante le diagnostic repose sur la sérologie. Un test ELISA IgM est utilisé en dépistage. En cas de positivité, il faut confirmer le résultat par la technique de référence : le test de Martin et Pettit, aujourd'hui appelé MAT (Micro-Agglutination Test) qui détecte, en 2016, les 24 sérovars les plus fréquents en France. Ce dernier examen n'est réalisé que par quelques laboratoires experts. Son principal inconvénient est de n'être pas utilisable au début de la maladie (le patient n'ayant pas encore développé d'anticorps).
Selon les recommandations, trois sérologies à 15 jours d'intervalle seraient nécessaires pour infirmer un diagnostic de leptospirose ou confirmer et définir la souche responsable[11].
Une nouvelle technique de PCR en temps réel a l'avantage de donner des résultats plus précoces , mais elle est plus coûteuse. Il existe de nombreuses autres techniques en cours d'évaluation, à la recherche du test le plus proche de l'idéal : précoce, rapide, fiable et peu coûteux.
Ces différents examens ont donné lieu, en France, à une situation conflictuelle[19]. Depuis 2014, la technique MAT n'est plus remboursée et la PCR et l'Elisa Ig M sont maintenant remboursés par l'assurance maladie. « Cette modification devrait entraîner, à court terme, une perte d'information sur les souches qui circulent[20]». En effet seul le MAT peut aujourd'hui permettre d'identifier les sérovars, car on n'a pas retrouvé de parallélisme entre structure génétique et propriétés antigéniques[8].
Toutes les autres méthodes de biologie et d'imagerie peuvent être utilisées, au cas par cas, pour l'aide au diagnostic différentiel. En pays tropical (ou retour de pays tropical), il faut discuter le paludisme, la dengue, la typhoïde, une rickettsiose, une hépatite virale. En pays tempéré, et plus particulièrement en France métropolitaine (sans retour de voyage récent), il faut écarter grippe, pyélo-néphrite, méningite, fièvre à Hantavirus (dans les Ardennes[21]).
Finalement le diagnostic de certitude est parfois rétrospectif, c'est-à-dire qu'il est fait quand la maladie est terminée.
Traitement[modifier | modifier le code]
Le traitement de référence fait appel à un antibiotique de la famille de la pénicilline (Peni G ou ampicilline) ou à une cycline comme la doxycycline. C'est une antibiothérapie probabiliste qui doit être commencée précocement. La durée de traitement est de l'ordre de 7 à 10 jours[3].
Cette antibiothérapie précoce a permis aussi de faire quasiment disparaître les formes chroniques, parfois graves, comme les complications oculaires auto-immunes qui pouvaient survenir[11].
Les méthodes de réanimation peuvent être nécessaires pour des complications viscérales et métaboliques (par exemple dialyse si insuffisance rénale persistante) à la phase aiguë de la maladie, parfois mortelle.
Une réaction de Jarisch-Herxheimer est fréquente, après le début du traitement, secondaire à la lyse du spirochète[22].
Le patient récupère en 5 à 6 semaines si la maladie était modérée (bien que des bactéries peuvent encore être trouvées dans l'urine du patient plusieurs semaines après la disparition des symptômes). Dans le monde, les formes graves de leptospirose auraient un taux de mortalité supérieur à 10 %[23]. Toutefois, depuis le début du XXIe siècle, dans les pays à infrastructures médicales modernes et équipées, la mortalité des formes graves est proche de zéro, la guérison des formes aiguës se faisant sans séquelles [11].
Dans les formes graves, un traitement par corticoïdes est parfois donné, avec une efficacité qui reste discutée[24].
En France, la leptospirose, qui n'était plus une maladie à déclaration obligatoire[25] depuis 1986, a réintégré la liste le 24 août 2023, après des suspicions de sous-estimation de l'incidence de la maladie par Santé publique France[26].
Prévention[modifier | modifier le code]

En France, la leptospirose est reconnue au tableau des maladies professionnelles (no 19A régime général, no 5 régime agricole)[3], pour les personnes travaillant dans les cadres suivants :
- curage et/ou entretien de canaux, étangs, lacs, rivières, voies navigables, berges ;
- activités liées à la pisciculture en eaux douces ;
- travail dans les égouts, sur certains postes exposés des stations d'épuration ;
- certaines activités en eaux douces (pêcheurs et plongeurs professionnels, gardes-pêche) ;
- certaines activités spécifiques aux régions d'outre-mer[27].
Mesures générales et individuelles[modifier | modifier le code]
La prévention générale repose sur les campagnes de dératisation.
Les recommandations individuelles sont l'évitement du contact de plaies cutanées avec l'eau, la protection par combinaisons, gants, bottes et lunettes.
Dans des situations particulières à haut risques d'exposition sur une courte période (compétition sportive en eau douce, rafteurs, randonneurs en rizières, secouristes en zone d'inondation ou de tremblement de terre, militaires en mission....), une antibiothérapie prophylactique peut être proposée.
Pour les activités de loisirs habituelles en eau douce (baignade, pêche, sports nautiques...) les mesures préventives individuelles semblent illusoires (inapplicables). Seule l'information du grand public sur les risques et la maladie, permettrait une prise en charge médicalisée plus précoce des cas déclarés[3].
Vaccin[modifier | modifier le code]
France[modifier | modifier le code]

Le vaccin disponible en France a été mis au point au cours des années 1970 par l'Institut Pasteur à la demande des délégués du personnel des égouts de Paris (29 cas et 3 décès par leptospirose de 1951 à 1979 chez les égoutiers de Paris)[28]. Il s'agit du spirolept, suspension de 200 millions d'unités de leptospires (L. interrogans sérovar icterohæmorrhagiæ) inactivés par le formol. Il ne protège que contre ce sérotype qui représente les formes les plus graves de la maladie, et 25-30 % (France métropolitaine) à 40-50 % (France outre-mer) des leptospiroses[29].
Son efficacité est bonne, mais de courte durée (2 ans). Le schéma vaccinal est 2 injections à 15 jours d'intervalle, un rappel 4 à 6 mois plus tard, puis tous les 2 ans si l'exposition persiste. C'est un vaccin injectable par voie sous-cutanée (injection lente). Il n'existe pas de données pour les enfants et les femmes enceintes (utilisation déconseillée pendant la grossesse)[30].
Cette vaccination est proposée par le médecin du travail, au cas par cas, après évaluation individualisée du risque. Cette proposition se fait après mise en œuvre des autres mesures de prévention, informations sur les comportements à risques, la maladie et le vaccin[27].
Dans le calendrier vaccinal 2019 (France, ministère de la Santé), cette vaccination peut être proposée aussi en population générale pratiquant de façon régulière et durable des loisirs à risques (activités en eau douce et sports de nature en milieu humide)[27].
Médecine vétérinaire[modifier | modifier le code]
Dans les années 2020, les chiens sont généralement vaccinés contre quatre sérogroupes[31] :
- L. interrogans sérogroupe Canicola, sérovar Canicola ;
- L. interrogans sérogroupe Icterohaemorrhagiae, sérovar Icterohaemorrhagiae ou Copenhageni ;
- L. interrogans sérogroupe Australis, sérovar Australis ou Bratislava ;
- L. kirschneri sérogroupe Grippotyphosa, sérovar Grippotyphosa ou Bananal/Lianguang.
Voir aussi[modifier | modifier le code]
Articles connexes[modifier | modifier le code]
Liens externes[modifier | modifier le code]
- Le serveur de Leptospira sur le site de l'Institut Pasteur
- Site de l'Institut National de Médecine Agricole (INMA)
- Monographie LEPTOSPIROSE sur le site de l'Institut Pasteur
- Leptospirose sur le site du Ministère de la Santé Français
- Leptospira sur le site MicrobeWiki du Kenyon College
- Leptospiroses - Actualités 2008 Professeur Pierre Aubry – Mise à jour le 21/09:2008, sur medecinetropicale.free.fr
Bibliographie[modifier | modifier le code]
- (en) Adler B, de la Pena MA (2010): Leptospira and leptospirosis. Vet Microbiol 140: 287–296.
- Kosossey Vrain, Capucine (2004), La leptospirose canine : revue bibliographique ; Thèse de doctorat vétérinaire (École Nationale vétérinaire d’Alfort), PDF, 135 p
- Riston P (2007) La leptospirose: Les défis actuels d'une ancienne maladie.
Notes et références[modifier | modifier le code]
- Berliner und Münchener Tierärztliche Wochenschrift 124, Heft 9/10 (2011), Leptospire infections in pigs: epidemiology, diagnostics and worldwide occurrence
- « LEPTOSPIROSE / Fièvre ictéro-hémorragique / Maladie de Weil », sur medecine.sante-dz.org (consulté le )
- P. Abgueguen, « Leptospirose », La Revue du Praticien, , p.665-672
- (en) J. M. Alston and H. C. Brown ; The Epidemiology of Weil's Disease (Section of Epidemiology and State Medicine) ; Proc R Soc Med. 1937/02/26; 30(6): 741–756. ; PMCID:PMC2076401 (Résumé et article complet, avec résumé en français)
- J. Troisier, « Les leptospiroses », Encyclopédie Médico-Chirurgicale Maladies Infectieuses, nos 8086 à 8088,
- H. Mollaret, Leptospiroses, Encyclopedia Universalis, , p.1134-1135
- Troughton, Ellis Le G., 1939. ; Queensland rats of economic importance, and new forms of Rattus and Thetomys. Records of the Australian Museum 20(4): 278–281. [31 March 1939]. DOI 10.3853/j.0067-1975.20.1939.577 ISSN 0067-1975 Published by the Australian Museum, Sydney
- A.I. Ko, « Leptospira : The Dawn of the Molecular Genetics Era for an Emerging Zoonotic Pathogen. », Nature Reviews Microbiology, , p.736-747
- Pascale Bourhy, « Diagnostic, surveillance et épidémiologie de la leptospirose en France », Bulletin épidémiologique hebdomadaire, (lire en ligne)
- (en) G. Vinodkumar, Y. B. Rajeshwari, Shivaraj, U. Krishnamoorthy, Ansar Kamran. , Leptospires in field Rats in and around the laboratory animal facilities of Banglore, India ;Vet. World. 2011; 4(9): 410-412 DOI 10.5455/vetworld.2011.410-412 (Résumé)
- M. de Laroche, « Leptospirose », La Revue du Praticien, vol. 66, no 8, , p. 886-892.
- Capucine Kosossey Vrain (2004), La leptospirose canine : revue bibliographique, thèse de doctorat vétérinaire (École Nationale vétérinaire d’Alfort), PDF, 135 p.
- « Résumé de l’EPAR à l’intention du public. Nobivac L4 Vaccin contre la leptospirose », sur ema.europa.eu (consulté le )
- (en) F.C Ayral, « Short Report : Distribution of Leptospira Serogroups in Cattle Herds and Dogs in France. », American Journal of Tropical Medicin and Hygiene, , p.756-759
- (en) M. Bandara, « Globalization of leptospirosis through travel and migration », Globalization and health, no 10 : 61,
- [PDF]« la leptospirose », sur fulltext.bdsp.ehesp.fr (consulté le )
- X. Nicolas, « Fièvre paralysante », Le Concours médical, , p.188
- C. Chirouze, Besançon et M. Picardeau, E. Pilly CMIT, Paris, Alinéa Plus, , 720 p. (ISBN 978-2-916641-68-3), chap. 81 (« Leptospiroses »), p. 384-386.
- M. Picardeau, « Impact du changement de nomenclature médicale sur le diagnostic et la surveillance de la leptospirose en France », Bulletin Epidémiologique Hebdomadaire, no 37, , p.329-331
- « rapport activité 2014 CNR leptospirose », sur pasteur.fr
- 《Augmentation des cas de syndromes infectieux à Hantavirus : mesures de prévention》 sur ars.sante.fr, 19 juillet 2017
- Guerrier G, Lefèvre P, Chouvin C, D’Ortenzio En Jarisch-Herxheimer reaction among patients with leptospirosis: incidence and risk factors, Am J Trop Med Hyg, 2017;96:791-794
- « épidémiologie de la leptospirose », sur pasteur.fr
- Rodrigo C, Lakshitha de Silva N, Goonaratne R et al. High dose corticosteroids in severe leptospirosis: a systematic review, Trans R Soc Trop Med Hyg, 2014;108:743-750
- Site de l'Institut de Veille Sanitaire
- « La leptospirose devient une maladie à déclaration obligatoire », sur www.santepubliquefrance.fr (consulté le )
- « Calendrier vaccinal 2019 », sur solidarités-sante.gouv.fr, (consulté le )
- E. Benbrik, « Vaccination contre la leptospirose », Le Concours Médical, , p.1938-1946
- DGS-CTV, Guide des Vaccinations 2012, INPES, (lire en ligne), p.125-126
- Dictionnaire Vidal, Issy-les-Moulineaux, Vidal France, (ISBN 978-2-85091-361-7), p. 2571.
- « Leptospirose canine », sur vetcompendium.be (consulté le ).

